Användning av AI-verktyg inom vård och hälsa har blivit ett återkommande tema på denna blogg. Hittills har inläggen främst handlat om mobil- och onlineappar för användning av patienter och allmänheten. Idag är temat mer avancerade AI-verktyg som används yrkesmässigt av vårdpersonal.
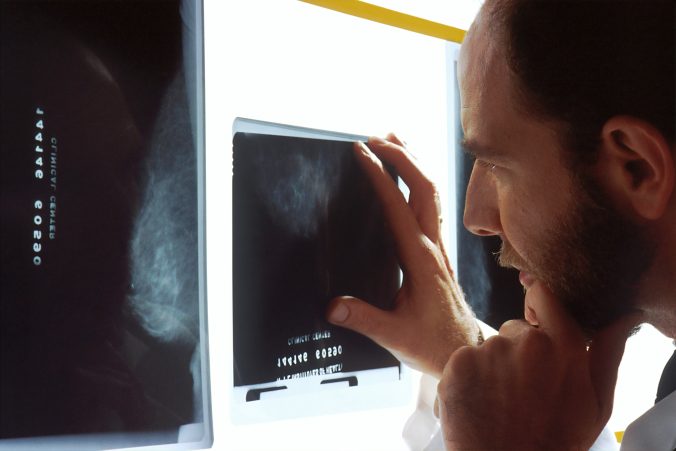
Inom det svenska programmet för bröstcancerscreening tolkar radiologer stora mängder röntgenbilder för att upptäcka bröstcancer på ett tidigt stadium. Arbetsbördan är stor och för det mesta visar röntgenbilderna inga tecken på cancer eller förstadier till cancer. Idag utprovas AI-verktyg som skulle kunna förbättra mammografin på flera sätt. AI skulle kunna användas som assisterande resurs för radiologerna för att upptäcka ytterligare tumörer. Den skulle även kunna användas som oberoende tolkare av röntgenbilder för att avlasta radiologer, samt för att stödja bedömningar av vilka patienter som mer omedelbart bör få vård.
För att AI-assisterad mammografi ska fungera behöver inte bara tekniken utvecklas. Forskare behöver även undersöka hur kvinnor tänker kring AI-assisterad mammografi. Hur uppfattar de AI-stödd bröstcancerscreening? Fyra forskare, däribland Jennifer Viberg Johansson och Åsa Grauman vid CRB, intervjuade sexton kvinnor som genomgick mammografi på ett svenskt sjukhus där ett AI-verktyg testades som tredje bedömare av röntgenbilderna, jämte de två radiologerna.
Flera av de intervjuade framhöll att AI bara är ett verktyg: AI inte kan ersätta läkaren eftersom människor har förmågor bortom bildigenkänning, såsom intuition, empati och helhetstänkande. Ett annat resultat var att några av de intervjuade hade större tolerans för mänskliga misstag än om AI-verktyget misslyckades, vilket betraktades som oacceptabelt. Några menade att om AI-verktyget gör ett fel, så kommer felet att upprepas systematiskt, medan mänskliga misstag är tillfälliga. Några menade att ansvaret när tekniken fallerar ligger hos människan och inte hos tekniken.
Personligen kan jag inte låta blir att spekulera att den skarpa åtskillnaden mellan mänskliga misstag, som man lättare försonar sig med, och oacceptabelt fallerande teknik, sammanhänger med att vi om en människa som misslyckas kan säga: ”Radiologen gjorde säkert trots allt sitt bästa”. Däremot säger vi knappast om fallerande AI: ”Tekniken gjorde säkert trots allt sitt bästa”. Teknik blir inte föremål för vissa former av försonande betraktelser.
Författarna själva framhåller att deltagarna i studien såg AI som ett värdefullt verktyg inom mammografin, men att verktyget inte kan ersätta människor i processen. Författarna framhåller även att de intervjuade föredrog att AI-verktyget identifierar möjliga tumörer med stor känslighet, även om detta leder till många falska positiva resultat och därmed till onödig oro och rädsla. För att patienter ska förstå AI-assisterad sjukvård krävs effektiva kommunikationsinsatser, avslutar författarna.
Det är svårt att sammanfatta det rika materialet från intervjustudier. För att ta del av fler resultat, läs studien här: Women’s perceptions and attitudes towards the use of AI in mammography in Sweden: a qualitative interview study.

Skrivet av…
Pär Segerdahl, docent i filosofi vid Centrum för forsknings- och bioetik och redaktör för Etikbloggen.
Viberg Johansson J, Dembrower K, Strand F, et al. Women’s perceptions and attitudes towards the use of AI in mammography in Sweden: a qualitative interview study. BMJ Open 2024;14:e084014. doi: 10.1136/bmjopen-2024-084014
I dialog med patienter





Senaste kommentarer